患者申出療養は、2016年4月からはじまった新たな保険外併用療養のしくみです。「患者からの申し出」を元に、「審査期間を短縮」して迅速に、「身近な医療機関で先進的な医療が受けられる」という点が特徴で、新しく導入されました。
制度導入に際しては、「混合診療が一部解禁になった」など賛否両論さまざまな意見が飛び交い、新聞やニュースなどで目にされた方も多いと思います。
スタートしてから早2ヶ月。特定の医療機関では、実際の運用に向けた整備が勧められているようです。
「患者申出療養」の相談窓口として特定機能病院など64病院で設置
《要約》厚生労働省は、4月にスタートした患者申出療養の相談窓口を設置した特定機能病院(*1)を公表した。全84施設の4分の3に当たる63施設が設置しており、臨床研究中核病院(*2)の国立がん研究センター東病院と合わせて64施設に設置されたことになる。
- 厚生労働省「特定機能病院における患者申出療養に係る相談窓口設置状況一覧」
//www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000125924.html
まだ窓口を設けていない特定機能病院のうち、設置時期を具体的に公表している病院がある一方で、今後設置するかどうか決まっていない病院もあるなど、方針が分かれている。
厚生労働省では、臨床研究中核病院に窓口の設置を求めており、特定機能病院に対しても、できる限り設置するのが望ましいとの考えを示している。
これらの窓口では、同制度の活用を希望する患者から相談を受け、その治療の安全性や有効性を、科学的な根拠を用いて説明する。併せて科学的な根拠が足りないため、同制度の利用が難しいといった説明も行う。
*1:高度先端医療の研究・治療、医師の研修にあたる病院。1993年施行の医療法改正によって、従来の治療を担当する一般病院、長期療養者を対象とする療養型病床群、特定機能病院の3つに区分されている。
*2:2015年度から施行。日本発の革新的な医薬品・医療危機・医療技術の開発に必要な質の高い臨床研究や治験を推進するため、国際水準の臨床研究や医師主導治験の中心的役割を担う病院として、厚生労働大臣が承認する。混合診療は、原則として臨床研究中核病院あるいは、特定機能病院で行われる。
患者申出療養が発足した経緯は?
そもそも患者申出療養は、第2次安倍政権が2013年1月24日に設置した規制改革会議の議論のなかで生まれたものです。
その後、2014年6月24日に閣議決定された「日本再興戦略」改訂2014において、「困難な病気と闘う患者からの申し出を起点とした制度を創設し、患者の選択肢を拡大する」ことを目的として、新たな保険外併用療養の仕組み(「患者申出療養(仮称)」)の創設が書き込まれました。
政府の方針として「患者申出療養」創設が正式決定されたわけです。
そして2015年5月29日、「持続可能な医療保険制度を構築するための国民健康保険法等の一部を改正する法律」が公布され、これが同制度の根拠となっています。
患者申出療養と先進医療の違い
さて、ここで冒頭に出てきた「保険外併用療養」について、少しご説明しましょう。
保険外併用療養とは、文字通り、保険診療との併用が認められている療養のこと。そもそも日本では、原則として混合診療は認められていません。そのため現状では日本で未承認の薬剤等を使用する場合、その薬剤だけではなく、すべての診療にかかる費用が全額自己負担となってしまいます。
これでは、医療技術の進歩や患者ニーズの多様化に対応できないとして、例外として一定のものについては混合診療を認めましょう、というのが保険外併用療養の考え方です。
「先進医療」や「治験」、「差額ベッド代」などは、代表的な保険外併用療養で、ここに患者申出療養が新しく加わったわけです。
そこで具体的な患者申出療養の流れは、次の図表のとおりです。
初めて医療を実施する場合とすでに前例がある場合でわかれますが、いずれにせよ、原則2~6週間以内に審議が行われることになっています。
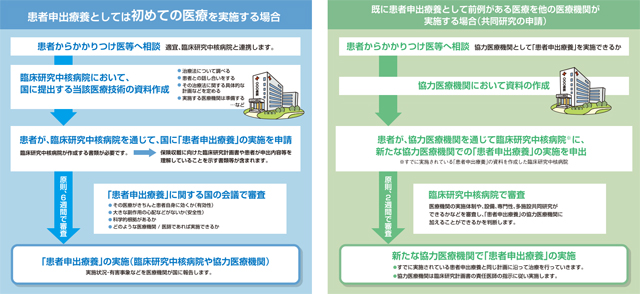
出典:厚生労働省「患者申出療養制度啓発パンフレット20160330」
先進医療の場合、審査期間は3~6ヵ月となっていますので、この期間だけ比較すると、かなりの短縮化といえます。
また先進医療は、患者が希望していても、一定の要件など基準を満たさなくては治療が受けられません。しかし患者申出療養は、患者からの希望が元になっています。
さらに前者は、治療内容によって実施医療機関の数が限られていますが、後者は、すでに実績等があり、リスクが低い治療法については、患者の身近な医療機関でも実施できる点などが異なります。
つまり両者はいずれも高度で先進的な医療である点は共通していますが、先進医療は「国が定める医療」で、患者申出療養は「患者から使用したいと申し出る医療」といったイメージでしょうか。
「患者申出療養」の問題点とは?
患者申出療養のメリットとしては、患者の選択肢の幅が広がることや国内の医療技術の競争力の強化につながるといった点が挙げられます。
一方で、患者の医療費負担の増大や医療事故や安全性の問題も軽視できません。
とくに気になるのは医療費負担の増大です。患者申出療養は、先進医療と同じく、臨床試験として実施されますので、先進的な医療部分の費用(たとえば、試験薬の薬剤費、人件費、モニタリング・監査の費用など)は、患者負担となります。
国立がん研究センターでは、同制度の対象になると予想される抗がん剤(欧米先進国で承認され日本では未承認または適応外)の75%程度が、1ヶ月あたり100万円を超える薬剤費が必要と発表しています。
仮に1ヵ月100万円だとすれば、年間1,200万円。もっと高額な抗がん剤もありますので、この制度を利用する場合は、「マンションが買えるくらいの金額を準備できる人じゃないと・・・」という医療従事者の言葉も頷けます。
「患者申出療養」は誰のためのもの?
また、先進医療も患者申出療養も保険外併用療養のカテゴリーにあり、「現時点では、保険収載されていないものの、将来的な保険収載を目指す」という位置づけの医療です。
ところが、先進医療に関していえば、117種類の先進医療技術のうち、保険適用となったのは14種類のみ(2016年3月1日時点)。
ちなみにこの中には、業界関係者(?)の悲願ともいうべき粒子線治療の保険適用が含まれています。
2016年4月から保険適用となったのは「小児がん」に対する陽子線治療と、「手術非適応の骨軟部腫瘍」に対する重粒子線治療。症例数が多くニーズが高いであろう前立腺がんの重粒子線治療については、エビデンスがないということで保険適用が見送られました。
また、肝がんや肺がんなどの部位も含め、多くのがんの粒子線治療は、今後も先進医療の対象となりましたが、将来的にはどうなるか…
同じく患者申出療養についても、ゴールである保険収載までのハードルは、現行の先進医療よりもさらに高く、保険収載の目途が立たないままに留め置かれた場合、患者側の負担はさらに増大するのではないか、と危惧する意見もあります。
これら問題が、患者申出療養は経済的に余裕のある、お金持ちのための制度であるという批判につながります。
さらに、このような考え方が当たり前になれば、日本が世界に誇る「誰でも」「どこでも」「いつでも」等しく良質な医療が受けられる国民皆保険制度が空洞化し、わが国の医療が崩壊する危険性も否定できないでしょう。
いずれ「患者申出療養特約」が登場?
患者申出療養が、これだけお金がかかるものであり、そこに一定のニーズが見込めるのであれば、保険会社が注目しないわけはありません。
先進医療特約があっという間に広まったように、いずれ「患者申出療養特約」が付加された医療保険やがん保険が登場するかも。
現時点では、患者申出療養に関する医療機関への患者からの問合せは少なくないものの、実際に制度を活用するまでに至っていないとのこと。
先進医療のように、症例数が少なくて、かかるお金が高額なのであれば、まさに保険のレバレッジ機能を発揮できる商品設計ができるのでは?
患者申出療養の保険会社の対応については、1年以上前より問合せをしているのですが、はっきりとした回答は得られていません。おそらく、制度とライバル社の対応の「様子見」している状態なのでしょう。
ただ筆者は、この制度に詳しい医療従事者のところに、保険会社の方々がたびたび訪問しているといった情報も入手しています。
患者申出療養以外にも、今年に入って日本版CU(コンパッショネートユース)制度もスタートしています。
また厚生労働省では、今年度から新しい医薬品や医療機器の保険適用の評価に際して費用対効果の試行的導入が開始されるなど、医療に関する選択肢の広がりや費用負担の問題は大きく動いています。
患者にとって、医療が進歩することは喜ばしいことではありますが、それに高額な費用が伴う可能性が高いのであれば、今後ますます自助努力が必要だということでしょう。FPとしては、是非とも引き続きこれらの動向について注目していきたいと思います。
参考
- 厚生労働省 患者申出療養の概要について
//www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000114800.html
- 国立がん研究センター 「患者申出療養の対象になると予想される海外承認済み、国内未承認の抗がん剤の実態を集計」(2015年4月3日)
//www.ncc.go.jp/jp/information/press_release_20150403.html
- 一般社団法人日本難病・疾病団体協議会
//nanbyo.jp/appeal/150406.pdf